نکات مهمی را در مورد متن بیان می کند.
بازنویسی متن بدون تغییر معنای آن را پارافراسی می گویند. به عبارت دیگر، باید مطمئن شوید که خواننده احساس میکند که منظورتان را کاملاً درک کردهاید و آن را به درستی بیان کردهاید. بازنویسی بسیار بیشتر از رونویسی ساده کلمات است. نکته مهم این است که افکار دیگران را درک کرده و قالب بندی مجددی داشته باشیم. نقل قول با خلاصه متفاوت است. وقتی متنی را خلاصه میکنید، به سادگی ایدههای اصلی متن را با واژگان و کلمات خود دوباره بیان میکنید و بیشتر بر فشردهسازی مقدار متن تمرکز میکنید. با این حال، به تعبیری، هدف ارائه اطلاعات بیشتر در مورد ایده اصلی متن است. ترجمه به شما امکان می دهد بدون تمرکز بر کاهش تعداد جملات، محتوای بیشتری نسبت به متن اصلی بنویسید.
در چه مواردی به پارافرزیس نیاز است؟
در برخی شرایط باید از سرقت ادبی اجتناب شود. در این مقالات مطالعاتی و سایر مقالات مشابه، اطلاعاتی که در متن اصلی نقل نشده اند باید تفسیر شوند.
در چنین مواردی، از آنجایی که منابع، مقالات دانشگاهی، مقالات، وبلاگ ها و متون وب سایت هستند، ارائه دهنده باید در این زمینه متخصص باشد.
چگونه می توانید متن منبع را بگویید؟
کاربردهای زیادی برای پارافریز وجود دارد، اما هیچ کدام جایگزین انسان نمی شود. ترجمه نیز گنجانده شده است. ترجمه متون حرفه ای تقاضای زیادی دارد. این خدمات باید توسط یک مترجم حرفه ای یا شخصی که در متن منبع تخصص دارد انجام شود. در غیر این صورت خطر سرقت وجود دارد. برای جلوگیری از سرقت علمی، اقدامات زیر باید انجام شود:
برای درک پیام آن باید توضیحات را چندین بار بخوانید.
به طور خلاصه، خوب است اطلاعات ارائه شده در یک جمله را به چند جمله تقسیم کنیم.
هنگامی که فرآیند بازنویسی آغاز می شود، هرچه کمتر به متن اصلی مراجعه کنید، احتمال اینکه فرآیند تفسیر دقیق باشد بیشتر می شود.
هنگامی که از مترادف کلمات در متن مبدأ استفاده می کنیم، باید مطمئن شویم که آنها همان معنای کلمات موجود در متن مبدا را دارند.
ما باید تا حد امکان کمتر از متن منبع وام بگیریم. این مرحله مهم است و باید با دقت انجام شود زیرا متن مورد نظر می تواند در حوزه سرقت ادبی قرار گیرد.
وقتی هوا سرد است به چیزهایی فکر کنید
شما نیازی به وارد کردن اطلاعات بیشتر از متن منبع ندارید.
به جای تغییر هر جمله، بهتر است روی کل متن منبع تمرکز کنید.
ایده های اصلی ارائه شده در متن منبع باید مورد توجه قرار گیرد.
درک متن و نکات اصلی آن: 5 مرحله اساسی برای انجام این کار
1- متن را چندین بار بخوانید تا معنای آن را کاملاً متوجه شوید.
2- به مفاهیم اولیه توجه کنید.
3- نسخه خود را از متن بدون بررسی اصل بنویسید.
4- متن ویرایش شده را با متن اصلی مقایسه کنید و تغییرات کوچکی در کلمات مشابه ایجاد کنید.
5- حتما مراجع ذکر کنید.
پارکینسون چیست؟ آشنایی با علل، عوارض، درمان و راههای پیشگیری از آن
 آیا در جستوجوی اطلاعات کامل در مورد پارکینسون هستید؟
آیا میخواهید تمام ابعاد این بیماری عصبی پیچیده را بشناسید؟ ما در اینجا
با نگاهی دقیق، به نشانهها و علائم این بیماری پرداختهایم. با ما همراه
شوید تا به سوالات مهم شما درباره این بیماری پاسخ دهیم.
آیا در جستوجوی اطلاعات کامل در مورد پارکینسون هستید؟
آیا میخواهید تمام ابعاد این بیماری عصبی پیچیده را بشناسید؟ ما در اینجا
با نگاهی دقیق، به نشانهها و علائم این بیماری پرداختهایم. با ما همراه
شوید تا به سوالات مهم شما درباره این بیماری پاسخ دهیم.
بیماری پارکینسون چیست؟
این بیماری یک اختلال عصبی است که باعث کاهش تولید دوپامین (یک ماده مهم در مغز) میشود. این بیماری با لرزش، سفتی عضلات، کندی حرکت و مشکلات در حفظ تعادل شناخته میشود. اغلب در افراد بالای ۵۰ سال بروز میکند، اما ممکن است در سنین جوانی نیز ظاهر شود. مدیریت مناسب با داروها، فیزیوتراپی و در موارد پیشرفته، مداخلات جراحی، به کنترل علائم و افزایش کیفیت زندگی کمک میکند.
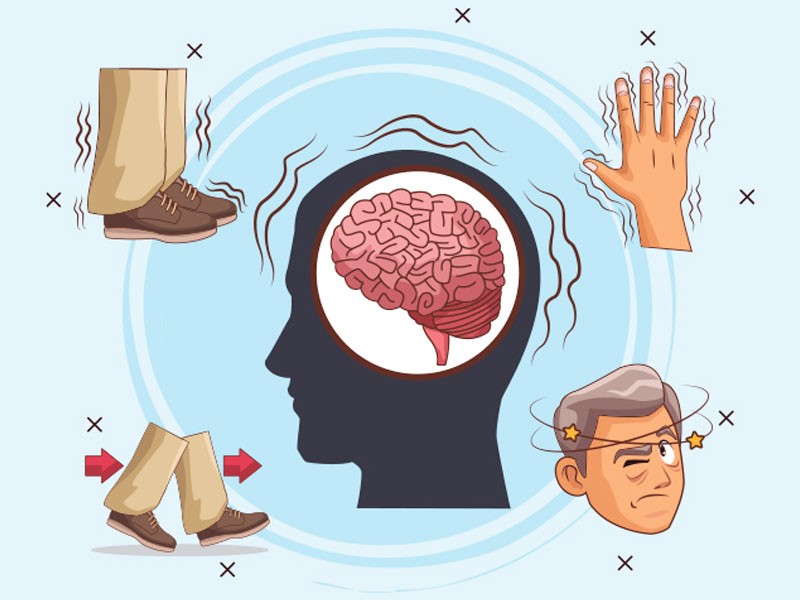
علائم و نشانه های بیماری پارکینسون

علائم و نشانههای این بیماری در هر فردی به صورت متفاوت بروز میکند. بسیاری از افراد ممکن است فکر کنند که نشانههای اولیه این بیماری ناشی از عوامل طبیعی پیری هستند و این باعث میشود کمتر به دنبال راهکارهای پزشکی باشند. علائم ابتدایی معمولاً خفیف هستند و به نظر جدی نمیآیند. این نشانهها اغلب از یک طرف بدن شروع به ظاهرشدن میکنند. حتی بعد از اینکه هر دو طرف بدن درگیر شد، علائم به طور معمول در همان سمتی که ابتدا ظاهر شده، شدیدتر میشوند. این امر نشاندهنده ضرورت توجه به سلامت و مراجعه بهموقع به پزشک متخصص است تا از طریق راهکارهای مناسب، به بهبود و مدیریت مناسب این بیماری دست یابید. در ادامه علائم و نشانههای این بیماری را بررسی میکنیم:
لزرش (رعشه)
- یکی از علائم این بیماری، لرزش یا تکانخوردن است که عمدتاً از یک نقطه (انگشتان دست) آغاز میشود. این لرزش بهویژه در انگشت شست مشاهده میشود که حرکتی شبیه به شمردن سکه دارد، به طوری که انگشت به طرف جلو و عقب حرکت میکند. حتی در حالت استراحت نیز لرزش دستها ادامه پیدا میکند. احساس لرزش به سایر اندامها نیز سرایت کرده و در پاها، فک و حتی سر نیز قابل مشاهده است. عواملی مانند هیجان، استرس و خستگی ممکن است این لرزش را تشدید کنند.
اختلال در وضعیت تعادل
- در این بیماری، بدن خم میشود و مشکلات در حفظ تعادل و هماهنگی حرکات پیش میآید. این به معنای این است که فرد نمیتواند به راحتی اشیاء را در دست خود نگه دارد و هر لحظه ممکن است تعادلش را از دست بدهد و آنها را بیندازد. همچنین، در این مرحله از بیماری، خطر سقوط و افتادن افزایش پیدا میکند که موجب پیدایش چالشها و مشکلات در زندگی روزمره فرد میشود.
سفتشدن عضلات
- در بیماری پارکینسون، عضلات ممکن است سفت و خشک شوند. این مشکل میتواند در هر قسمتی از بدن اتفاق بیفتد و باعث دردناکشدن عضلات و محدودشدن دامنهی حرکتی فرد بیمار شود.
برادیکنزی (آهستهشدن حرکات)
- با پیشرفت این بیماری، حرکات فرد به شدت کندتر میشود؛ این پدیده با نام «برادیکینزی» شناخته میشود. حالت کندشدن این حرکات باعث میشود حتی انجام کارهای ساده نیز برای فرد به یک چالش تبدیل شود. به این صورت که فرد کوتاهتر گام برمیدارد و در هنگام حرکت، احساس میشود که پاهای خود را بر روی زمین میکشد. بلندشدن از صندلی نیز بهشدت برای او دشوار میشود. وقتی که میخواهد راه برود یا مسیر را تغییر دهد، حتی انجام این حرکات نیز برای او با مشکلاتی همراه است. در این حالت فرد احساس میکند که پاهایش سنگین است یا به زمین چسبیده است.
عدم توانایی انجام حرکات ناخودآگاه
- فرد ممکن است قدرت انجام حرکاتی که معمولاً بدون فکر انجام میشوند را از دست بدهد. این شامل انجام حرکات خودکار نظیر چشمکزدن، لبخندزدن یا تکاندادن دستها میشود. این وضعیت موجب میشود که در زمان راهرفتن یا انجام فعالیتهای روزمره، افراد دچار مشکل شوند و توانایی اجرای حرکات عادی خود را از دست بدهند.
تغییرات چهرهای
- به دلیل اختلال در کنترل حرکات صورت توسط سیستم عصبی، تغییرات در حالتهای چهره برای افراد مبتلا به این بیماری چالشبرانگیز میشود.
تغییر در نوشتار
- نوشتار نیز ممکن است دچار تغییرات شود؛ زیرا نوشتن برای افراد با این بیماری به دلیل لرزش دستها و دیگر علائم ممکن است کار دشواری باشد. در هنگام نوشتن دستخط آنها ریزتر از قبل میشود.
تغییر در گفتار
- در حین صحبتکردن، تغییرات صدا و نحوه صحبت نیز با مکث و تردید همراه است؛ صحبتکردن آرامتر و یکنواختتر میشود. این تغییرات ممکن است بر تعاملات اجتماعی و ارتباطات فرد تأثیر بگذارد.
علل بیماری پارکینسون
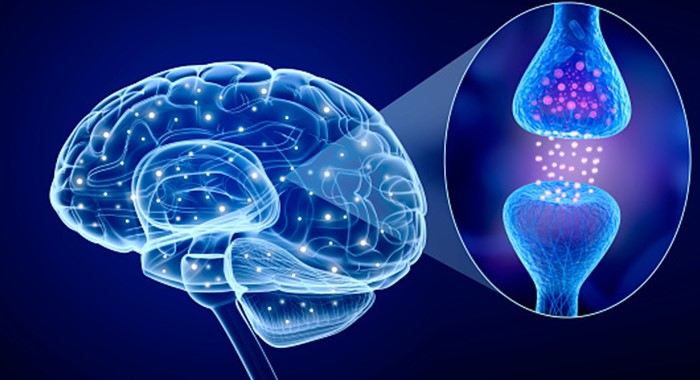
این بیماری به دلیل ازدسترفتن سلولهای عصبی در ماده سیاه مغز به وجود میآید. این سلولهای عصبی مسئول تولید دوپامین هستند. دوپامین یک ماده شیمیایی است که نقش پیامرسانی بین بخشهای مختلف مغز و سیستم عصبی را دارد و در کنترل و هماهنگی حرکات بدن نیز نقش دارد. آسیب یا از بین رفتن این سلولها منجر به کاهش دوپامین در مغز میشود. این به این معناست که بخشی از مغز که مسئول کنترل حرکت است، به درستی عمل نمیکند و باعث میشود حرکات فرد کند و ناهنجار شود. در این بیماری از بین رفتن سلولهای عصبی به صورت تدریجی اتفاق میافتد، اما علائم بیماری پارکینسون معمولاً زمانی شروع میشود که حدود 80٪ این سلولهای عصبی در ماده سیاه از بین رفته باشند.
عوامل خطر پارکینسون دلایل بروز این بیماری را در زیر بررسی میکنیم:
۱. پیری
این بیماری معمولاً در سنین میانسالی یا پیری آغاز میشود. با پیشرفت سن، خطر ابتلا به پارکینسون افزایش مییابد. به عبارت دیگر، با عبور از مرز جوانی، ما در معرض خطر قرار میگیریم.
۲. وراثت
اگر یکی از اعضای خانواده به این بیماری مبتلا باشد، احتمال ابتلا به این بیماری در افراد خانواده افزایش مییابد. اما اگر تعداد زیادی از اعضای خانواده این مشکل را نداشته باشند، احتمال ابتلای شما به این بیماری کمتر خواهد بود.
۳. تأثیر جنسیت
جنسیت نیز در ابتلا به این بیماری مؤثر است، زیرا طبق آمار گفته شده مردان بیشتر از زنان به این بیماری مبتلا میشوند.
۴. تعامل با عوامل محیطی
افرادی که با سموم مختلف مانند علفکشها و سموم دفع حشرات بسیار سروکار دارند ممکن است خطر ابتلا به این بیماری در آنها افزایش پیدا کند. این نکته مهمی است و نشاندهنده اهمیت رعایت ایمنی و احتیاط هنگام قرارگیری در معرض این سموم است.
عوارض بیماری پارکینسون مشکلات ذهنی
در پیشرفت بیماری پارکینسون، ممکن است شخص با مشکلات شناختی، مانند دمانس یا زوال عقل روبهرو شود. این مشکلات به داروها کمتر پاسخ میدهند و در مراحل پیشرفته بیشتر به چشم میخورند.
وضعیت عاطفی
در مراحل اولیه، افراد ممکن است با افسردگی مواجه شوند. درمان افسردگی میتواند فرآیند مقابله با چالشهای این بیماری را تسهیل کند. علاوه بر افسردگی، تغییرات عاطفی مانند ترس، اضطراب یا کاهش انگیزه نیز ممکن است در فرد بروز کند که پزشکان ممکن است از داروها برای درمان آنها استفاده کنند.
مشکل بلع
با پیشرفت این بیماری، چالشهایی در عمل بلع پیش میآید. عمل بلع به دلیل کاهش توانایی عضلات فک و دهان مشکلآفرین میشود و بزاق به همین دلیل در دهان جمع میشود و ممکن است منجر به سرریز آب دهان گردد.
مشکلات مثانه
با پیشرفت این بیماری، ممکن است برخی افراد با مشکلات مثانه روبرو شوند. این مشکلات میتوانند شامل عدم توانایی در کنترل ادرار یا مشکلات در فرآیند ادرارکردن باشند.
یبوست
یکی از چالشهای رایج در این بیماران، مواجهه با یبوست است. این مسئله اغلب به دلیل کاهش حرکات دستگاه گوارش ایجاد میشود و میتواند بر کیفیت زندگی بیمار تأثیر بگذارد.
تغییرات فشار خون
بیمار در لحظات ایستادن، ممکن است دچار افت ناگهانی فشار خون (افت فشار ارتوستاتیک)، سرگیجه یا سبکی سر شود. این تغییرات میتوانند بر فعالیتهای روزمره تأثیر بگذارند.
مشکلات بویایی
در این بیماری، ممکن است توانایی شناخت بوها و یا تشخیص بوهای متفاوت از هم، برای فرد مبتلا مشکلاتی را ایجاد کند.
خستگی زودرس
یکی از چالشهای آسیبزننده در این بیماری، حس خستگی زودرس است. این احساس بهویژه در انتهای روز، میتواند انرژی و توانایی فعالیتهای روزمره را به سرعت کاهش دهد.
تجربه درد
در این بیماری، برخی از افراد ممکن است با درد در نقاط مختلف بدن روبهرو شوند. این مشکل، میتواند کیفیت زندگی فرد بیمار را تحت تأثیر قرار دهد.
اختلال در عملکرد جنسی
تغییرات در میل یا عملکرد جنسی ممکن است برای برخی از افراد مبتلا به این بیماری بروز کند.Top of Form
مشکلات در جویدن و فرآیند خوردن
در مراحل پیشرفته این بیماری، عضلات دهان تحت تأثیر قرار میگیرند و فرآیند جویدن به چالش کشیده میشود. این مسئله ممکن است باعث خفگی و کاهش توانایی در هنگام جویدن موادغذایی شود..
مشکلات خواب
افراد مبتلا به این بیماری اکثراً با مشکلاتی در زمان خواب مواجه هستند. این مشکلات شامل بیدارشدنهای پیدرپی در شب، بیدارشدن زودهنگام یا حتی خوابیدن در طول روز میشود.
پیشگیری از بیماری پارکینسون

تاکنون علت دقیقی برای این بیماری در منابع معتبر پزشکی بیان نشده است. بنابراین روشهای اثبات شده برای جلوگیری از این بیماری همچنان در حال بررسی است. بر اساس باور دانشمندان، ژنتیک و عوامل محیطی در ایجاد این بیماری نقش دارند. به همین دلیل جلوگیری از تأثیرات آسیبزای محیطی میتواند در پیشگیری از بیماری مؤثر باشد.
تغذیه مناسب
استفاده از موادغذایی با فیبر بالا و مصرف مقدار مناسب آب، میتواند در مقابله با یبوست که در افراد پارکینسونی معمول است، کمک کند. انتخاب موادغذایی حاوی اسیدهای چرب امگا ۳ نیز در این راستا تأثیرگذار است.
ورزش هوازی
تحقیقات نشان میدهد که تمرینات هوازی باعث کاهش خطر ابتلا به این بیماری میشوند. فعالیتهای ورزشی نه تنها سلامت عضلانی و انعطافپذیری را تقویت میکنند بلکه به حفظ تعادل، کاهش افسردگی و اضطراب نیز کمک میکنند.
مصرف کافیئن
تحقیقات حاکی از آن است که افرادی که کافئین مصرف میکنند، کمتر ابتلا به این بیماری را تجربه میکنند. این مسئله نشاندهنده اهمیت تحقیقات بیشتر در این زمینه است.
عدم استفاده از روغنهای سرخکردنی
استفاده پی درپی از روغنهای سرخکردنی مثل روغن آفتابگردان، منجر به آزادشدن مواد شیمیایی سمی به نام آلدئیدها میشود. محققان بر این باورند آلدئیدها خطر ابتلا به بیماریهای جدی چون پارکینسون، آلزایمر و برخی از انواع سرطان افزایش میدهند.
حفاظت از خود در برابر سموم
استفاده از علفکشها، آفتکشها و سموم دیگر، خطر ابتلا به بیماریهای عصبی از جمله بیماری پارکینسون را افزایش میدهد. به همین دلیل به شدت توصیه میشود که در هنگام استفاده از این محصولات، از لباس محافظ استفاده کنید تا سلامتی خود را حفظ کنید.
مصرف فلاونوئیدها
فلاونوئیدها، گروهی از آنتیاکسیدانها هستند که ممکن است در کاهش خطر ابتلا به بیماری پارکینسون مؤثر باشند. این ترکیبات در موادغذایی نظیر توت، سیب، سبزیجات، چای سبز و انگور قرمز یافت میشوند.
مصرف زردچوبه
کورکومین، یک آنتی اکسیدان موجود در زردچوبه، ممکن است در کاهش خطر بیماری پارکینسون تأثیرگذار باشد. تحقیقات نشان دادهاند که این ترکیب میتواند از چسبیدن پروتئینهایی که در این بیماری نقش دارند، جلوگیری کند.
تشخیص بیماری پارکینسون
برای تشخیص بیماری پارکینسون، هیچ تست خاصی وجود ندارد. متخصصان مغز و اعصاب، با بررسی جزئیات تاریخچه پزشکی، انتقال نشانهها، علائم و اجرای معاینات بالینی و عصبی، تصمیم به تشخیص نهایی میگیرند. در بعضی مواقع، اجرای اسکن SPECT (توموگرافی کامپیوتری تک فوتونی) ضروری میشود که به آن اسکن انتقال دهنده دوپامین (DAT) نیز گفته میشود. اما تصمیم اصلی توسط پزشک بر اساس تجربه و مشاهدات اعلام میشود. توجه داشته باشید بسیاری از افراد نیازی به اسکن DAT ندارند. پزشک ممکن است تستهای مختلفی مانند آزمایش خون را انجام دهد تا اطمینان حاصل کند که سایر علل ممکن، برای علائم شما رد شدهاند. روشهای تصویربرداری از قبیل MRI، CT scan، سونوگرافی مغز و PET scan نیز ممکن است برای کمک به تشخیص دیگر اختلالات مورد استفاده قرار گیرند. روشهای تصویربرداری به طور کلی برای تشخیص بیماری پارکینسون مؤثر نیستند. پزشک، ممکن است داروهایی مانند کاربیدوپا-لوودوپا برای بیمار تجویز کند تا علائم بیماری پارکینسون درمان شوند. برای داشتن اثر بهتر، ضروری است که دوز دقیق و کافی این دارو تجویز گردد، زیرا مصرف دوزهای پایین بیشتر از یک یا دو روز اثرگذار نیستند. گاهی اوقات، زمان لازم است تا تشخیص بیماری پارکینسون مشخص شود. متخصصان مغز و اعصاب با ملاقاتهای منظم و ارزیابی علائم بیمار در زمانهای مختلف، میتوانند به تشخیص صحیح کمک کنند.
درمان بیماری پارکینسون
به منظور مدیریت بیماری پارکینسون، انواع درمانها وجود دارد که به دستههای پزشکی، دارویی، خانگی و طب سنتی تقسیم میشوند. بسیاری از افراد برای کنترل علائم خود نیاز به درمان دارویی دارند. داروها به تحریک سلولهای باقیمانده در جسم سیاه مغزی که دوپامین تولید میکنند، میپردازند. به عنوان مثال، داروهای لوودوپا در این مورد نقش مهمی ایفا میکنند. علاوه بر این، داروهای دیگر به نام داروهای ضد کولینرژیک میتوانند با مهار استیلکولینها، تعادل مواد شیمیایی در مغز را بهبود بخشند. پزشکان متخصص با ارائه برنامه درمانی شخصیسازی شده، قادر به کنترل بهتر روند بیماری برای هر فرد هستند. هنگامی که بیمار پارکینسون از داروها بهصورت مداوم استفاده میکند تا کیفیت زندگیاش را حفظ کند، با پیشرفت بیماری، تغییراتی در پاسخ به درمان ایجاد میشود که به نام نوسانات حرکتی مشهور است. در این شرایط، متخصصان مغز و اعصاب به بررسی ساختارهای عمیق مغز افراد میپردازند تا به بهبود علائم این بیماری کمک کنند. یک روش موثر به نام تحریک عمیق مغز یا DBS وجود دارد که از الکترودهای کوچک برای اعمال نیروی الکتریکی استفاده میشود. این الکترودها به بخشهای عمیق مغز متصل میشوند و با ایجاد تعادل در پیامهای کنترلی، لرزش را کاهش میدهند. درمانهای خانگی نیز در بهبود این بیماری مؤثر هستند که شامل ورزش و تغذیه سالم میشوند. انجام فعالیتهای ورزشی به صورت منظم به افراد مبتلا کمک میکند تا تعادل و هماهنگی بدن خود را بهبود بخشند. اگرچه رژیم غذایی خاصی برای افراد مبتلا توصیه نمیشود، اما مصرف موادغذایی حاوی فیبر، نوشیدن آب به میزان کافی و مصرف میوههای غنی از آنتیاکسیدان مثل اسفناج برای رژیم غذایی بیماران مبتلا به پارکینسون مفید است. تای چی، یوگا و ماساژ نیز به عنوان درمانهای حمایتی مورد توجه قرار میگیرند و در کاهش علائمی چون خستگی، درد و افسردگی تأثیرگذار هستند. همچنین، در طب سنتی، مصرف زیتون، روزانه ۱۴ عدد مغز بادام و قارچ گانودرما به عنوان انتخابهای مفید در رژیم غذایی افراد مبتلا به این بیماری توصیه میشوند. این اقدامات، بهبودی و افزایش کیفیت زندگی افراد را حمایت میکنند. علاوه بر راهکارهای معمول درمانی برای این بیماری، محققان نیز در حوزه درمانهای نوظهور و تجربی به تحقیق و پژوهش پرداخته و راهکارهای جدیدی را جهت مدیریت بهتر این بیماری معرفی مینمایند.
داروهای پارکینسون
ترکیبات دارویی میتوانند در مدیریت مواردی مانند مشکلات در حرکت، راه رفتن و حتی لرزش به بیمار کمک کنند. این ترکیبات به افزایش مقدار دوپامین در سیستم عصبی کمک کرده یا به عنوان جایگزین آن عمل میکنند. در افراد مبتلا به این بیماری، مشاهده میشود که میزان دوپامین در مغز کاهش یافته است. البته، به دلیل عدم امکان تزریق مستقیم دوپامین به مغز، از داروها به عنوان راهکارهای جایگزین استفاده میشود. با شروع درمان این بیماری، اغلب مشاهده میشود که علائم بهبود مییابد، اما در طول زمان، اثرات داروها ممکن است کاهش یابد. با این وجود، هنوز هم میتوانند به خوبی علائم را کنترل کنند. برخی از داروهای تجویز شده توسط پزشکان را در ادامه معرفی خواهیم کرد.
کاربی دوپا-لوودوپا
درمورد داروها برای این بیماری، یکی از گزینههای مهم استفاده از «کاربی دوپا-لوودوپا» است. این دارو مواد شیمیایی را به مغز انتقال میدهد و در آنجا به دوپامین تبدیل میشود. از یک ترکیب با نام «لوودوپا» به همراه «کاربی دوپا» برای محافظت از تبدیل سریع دوپامین در مغز استفاده میشود. این ترکیب علاوه بر کاهش احتمال حالت تهوع، اثرات جانبی نظیر افت فشار ارتوستاتیک را نیز کاهش میدهد. پس از شروع درمان با این دارو، ممکن است علائم بهبود یابد، اما در طول زمان اثرات دارو کاهش مییابد. علاوه بر این، برخی افراد ممکن است بعد از مصرف دوزهای بالاتر لوودوپا حرکات غیر ارادی (دیسکینزی) تجربه کنند. پزشک متخصص مغز و اعصاب ممکن است برای جلوگیری از این اثرات، کاهش دوز دارو را توصیه کند.
Duopa
Duopa یک داروی منحصربهفرد است که از کربیدوپا و لوودوپا تشکیل شده و به
صورت مداوم از طریق تزریق لوله تغذیهای به روده کوچک منتقل میشود. Duopa
برای افرادی که به کربیدوپا و لوودوپا هنوز پاسخ میدهند اما با نوسانات
زیادی مواجه هستند و همچنین بهخصوص برای کسانی که بیماری آنها در مراحل
پیشرفته تری قرار دارد، توصیه میشود. این دارو به صورت مداوم تزریق میشود
زیرا باعث حفظ سطح ثابت کربیدوپا و لوودوپا در خون میشود.
این روش نیاز به جراحی کوچک برای جایگذاری لوله دارد که ممکن است با خطراتی
مانند پارهشدن لوله یا عفونت در محل تزریق همراه باشد. به همین
دلیل،Duopa به عنوان یک راه حل خاص و مؤثر در درمان این بیماری مورد
استفاده قرار میگیرد.
 بیشتر بخوانید:سیاتیک چیست؟ علائم و روش های درمان آن
بیشتر بخوانید:سیاتیک چیست؟ علائم و روش های درمان آن
آگونیست های دوپامین
در مقایسه با لوودوپا، آگونیستهای دوپامین به دوپامین تبدیل نمیشوند و به جای آن اثرات دوپامین را در مغز شبیهسازی میکنند. این دسته از داروها در درمان علائم این بیماری تأثیر کمتری دارند، اما به دلیل داشتن دوام بیشتر، ممکن است به همراه لوودوپا برای تنظیم بهتر اثرات خاموش و روشن شدن لودوپا استفاده شوند. علاوه بر اینکه آگونیستهای دوپامین ممکن است عوارض جانبی مشابه با کاربیدوپا-لوودوپا داشته باشند، ممکن است به وقوع توهم، خواب آلودگی، رفتارهای اجباری مثل بیشفعالی جنسی، قمار و افزایش اشتها منجر شوند. اگر تغییرات غیرمعمولی در رفتار بیمار خود مشاهده میکنید، بهتر است با پزشک خود مشورت کنید.
مهار کننده های MAO B
مهارکنندههای MAO B از داروهایی مثل سلژیلین (Eldepryl، Zelapar)، rasagiline (Azilect) و safinamide (Xadago) تشکیل شدهاند. این ترکیبات با مهار آنزیم مونوآمین اکسیداز B (MAO B) در مغز، از هدررفتن دوپامین در مغز بیمار جلوگیری میکنند. افزودن کاربیدوپا-لوودوپا همراه با این داروها، خطر ایجاد توهم را افزایش میدهد. توصیه میشود این داروها به دلیل واکنشهای جدی که اغلب نادر هستند، با اکثر داروهای ضد افسردگی یا مواد مخدر خاص ترکیب نشوند. قبل از مصرف هر داروی اضافی همراه با مهارکننده MAO B، بهتر است با پزشک خود مشورت کنید.
آنتی کولینرژیک ها
آنتیکولینرژیکها سالها به منظور کنترل لرزش ناشی از این بیماری استفاده میشدند. بنزتروپین (کوژنتین) یا تریهگزیفنیدیل از جمله داروهای آنتیکولینرژیک هستند. با این حال، عوارض جانبی این دسته از داروها، از جمله اختلال در حافظه، گیجی، توهم، یبوست، خشکی دهان و اختلال در ادرار، اغلب بیشتر از مزایای کم آنها است.
آمانتادین
آمانتادین، ممکن است به تنهایی توسط پزشکان برای کاهش علائم خفیف این بیماری در دورههای ابتدایی تجویز شود. همچنین، در مراحل بعدی بیماری، ممکن است با کاربی دوپا-لوودوپا ترکیب شود تا علاوه بر تسکین علائم، حرکات غیرارادی (دیسکینزی) ناشی از کاربی-دوپا-لوودوپا را کنترل نماید. عوارض جانبی ممکن است شامل ایجاد لکههای بنفش روی پوست، تورم مچ پا یا توهم باشد.
مهار کننده های (COMT) Catechol O-methyltransferase
از جمله این دسته از مهارکنندهها، انتاکاپون (Comtan) است که به عنوان داروی اولیه این گروه شناخته میشود. این دارو، با مهارکردن آنزیمی که منجر به تخریب دوپامین میشود، تأثیر درمانی لودوپا را به مدت زمان بیشتری حفظ میکند. عوارض جانبی اصلی این دسته از داروها، افزایش خطر حرکات غیرارادی (دیسکینزی) است که اصطلاحاً از افزایش غلظت لودوپا ناشی میشود. عوارض جانبی دیگر شامل مشکلات مرتبط با لودوپا مانند اسهال میباشد. استفاده از تولکاپون (Tasmar) به دلیل خطرات جدی کبدی و نارسایی کبد، به صورت نادر توصیه میشود.
روش های جراحی
تحریک عمیق مغزی (DBS) یک روش جراحی است که در آن الکترودها در یک نقطه خاص از مغز قرار میگیرند. این الکترودها به یک ژنراتور متصل میشوند که در قفسه سینه، نزدیک به استخوان ترقوه، کار گذاشته شده است. این ژنراتور ایمپالسهای الکتریکی را به مغز ارسال کرده و ممکن است علائم این بیماری را به طور قابلتوجهی کم کند. پزشک میتواند شرایط بیمار را در صورت لزوم برای بهبود درمان بهینه کند. این جراحی خاص با خطراتی همچون عفونت، سکته یا خونریزی مغزی همراه است. برخی از افراد ممکن است با استفاده از سیستم DBS با مشکلاتی مواجه شوند که نیاز است برخی از قسمتهای این سیستم تنظیم یا جایگزین شود. تحریک عمیق مغزی اصطلاحاً به افرادی که در مراحل پیشرفتهتر این بیماری هستند و به لوودوپا پاسخ دارویی ناپایداری دارند، ارائه میشود. این روش موجب ثبات نوسانات دارویی، کاهش یا متوقفکردن حرکات غیرارادی (دیسکینزی)، کاهش لرزش، سفتی عضلات و بهبود کندی حرکت میشود. تحریک عمیق مغزی به عنوان یک راهکار موثر در کنترل پاسخهای نامنظم و نوسانات به لوودوپا یا در مواقعی که کنترل دیسکینزی با تنظیم دارویی بهبود نیابد، بهکار میرود. علیرغم توانایی DBS در ایجاد فواید پایدار برای علائم این بیماری، این روش قادر به جلوگیری از پیشرفت بیماری نیست. به عبارت دیگر، این روش میتواند علائم را کنترل کند و پیشرفت طبیعی این بیماری را به تأخیر اندازد اما متوقف نمیکند.
سبک زندگی و درمان های خانگی
افراد مبتلا به این بیماری، باید ارتباط نزدیک با پزشک خود داشته باشند تا یک برنامه درمانی برای آنها در نظر گرفته شود که بتواند بیشترین تاثیر و کمترین عوارض جانبی را برای آنها داشته باشد.
رژیم غذایی سالم
مطالعات نشان میدهد که تغییرات در رژیم غذایی میتواند در برخی از علائم این بیماری تأثیرگذار باشد. به عنوان مثال، مصرف غذاهای شامل فیبر، همچون میوهها، سبزیجات و مصرف مایعات بهویژه آب به کاهش مشکلات یبوست مرتبط با این بیماری کمک میکند. مصرف موادغذایی حاوی اسیدهای چرب امگا 3 از دیگر ویتامینهای موثر در این بیماری است. این اسیدها که در ماهیها مانند ماهی سردابی یافت میشوند، ممکن است در بهبود عملکرد مغز و سیستم عصبی نقش مهمی داشته باشند.
ورزش
ورزش، یک محرک مثبت برای تقویت عضلات، افزایش انعطافپذیری و بهبود تعادل است. همچنین، تأثیرات مثبت آن بر روحیه و کاهش احساس افسردگی و اضطراب قابلتوجه است. ممکن است پزشک متخصص مغز و اعصاب، برای تهیه یک برنامه ورزشی مناسب، به شما توصیه کند که با یک فیزیوتراپیست متخصص همکاری کنید. همچنین، امکان دارد انتخاب ورزشهای متنوعی مانند پیادهروی، شنا، باغبانی، رقص، ایروبیک آبی یا تمرینات کششی بر اساس علاقهها و شرایط بیمار مؤثر باشد. در این بیماری، کاهش تعادل و دشواری در راهرفتن ممکن است مشکلساز باشد. با انجام تمرینات ورزشی مناسب، میتوانید به بهبود تعادل خود کمک کنید. در این راستا، توصیههای زیر نیز میتواند مفید باشد:
- حرکت به آرامی و بدون شتاب.
- قراردادن پاشنه پای خود به زمین قبل از شروع حرکت.
- در صورت حس بی قراری، صاف بایستید.
- هنگام پیادهروی، به جای نگاه کردن به پایین، به مقابل خود نگاه کنید.
مراقبت از حفظ تعادل
حتی یک فشار یا تکان کوچک میتواند تعادل بیمار را مختل کند. برای جلوگیری از افتادن، میتوانید از توصیههای زیر استفاده کنید:
- حرکت با الگوی حرف U: به جای چرخاندن بدن به صورت کامل، از الگوی حرکت حرف U استفاده کنید. این حرکت کمک میکند تا تعادل شما حفظ شود.
- توزیع مساوی وزن: وزن خود را به طور مساوی روی پاهای خود بیندازید و خم نشوید.
- حمل وسایل با دقت: در حین راهرفتن از حمل وسایل خودداری کنید تا احتمال افتادن به دلیل سنگینی وسایل کاهش یابد.
- اجتناب از راهرفتن به عقب: به جای راهرفتن به عقب، تلاش کنید حرکاتتان را به سمت جلو متمرکز کنید تا از افتادن جلوگیری شود.
انجام فعالیتهای روزانه
انجام فعالیتهای روزانه برای افراد مبتلا به این بیماری ممکن است چالشبرانگیز باشد، از جمله لباسپوشیدن، غذاخوردن، استحمام و نوشتن. با این حال، یادگیری تکنیکها و روشهای کمکی میتواند زندگی روزمره را برای آنها آسانتر کند.
روشهای درمان حمایتی
استفاده از روشهای حمایتی میتواند به کاهش علائم این بیماری، از جمله درد، خستگی و افسردگی، بسیار موثر باشد. این روشها، زمانی که به عنوان تکمیلکننده درمان اصلی استفاده میشوند، میتوانند کیفیت زندگی بیمار را بهتر کنند.
- ماساژ درمانی میتواند به کاهش فشارهای عضلانی و آرامش فرد کمک کند. این تکنیک بهبود توانایی حرکتی، کاهش درد و افزایش رفاه روحی را فراهم میکند. مهم است توجه داشته باشید که ممکن است هزینههای ماساژ تحت پوشش بیمه درمانی قرار نگیرد.
- ورزش تای چی یک نوع ورزش چینی با حرکات کند و آرام است که بهبود انعطافپذیری، تعادل و قدرت عضلات را تقویت میکند. این روش میتواند به حفظ تعادل بیمار کمک کند. مزیت تای چی این است که برای همه گروههای سنی با شرایط جسمی مختلف قابل انجام است.
- با انجام حرکات کششی نرم در ورزش یوگا، انعطافپذیری و تعادل افزایش مییابد. در این فرآیند، بیمار قادر خواهد بود اکثر حرکات را به تناسب تواناییهای بدنی خود تنظیم کرده و بهبود را تجربه کند.
- تکنیک الکساندر، به تمرکز بر وضعیت عضلانی، تعادل و تفکر در مورد نحوه استفاده از عضلات میپردازد و میتواند فشار و درد عضلات را به طور قابلتوجهی کاهش دهد. این رویکرد به بیمار کمک میکند تا با آگاهی از حرکات و وضعیت بدنی خود، بهبود را در تنظیم و کنترل حرکات احساس کند.
- مدیتیشن، یک فرآیند بیسر و صدا است که شما در آن ذهن خود را بر روی یک ایده یا تصویر متمرکز میکنید. این تمرین میتواند به کاهش استرس و درد کمک کرده و حالت روحی بیمار را بهبود بخشد و در نهایت حس مثبت و آرامش به شما منتقل کند.
- داشتن یک سگ یا گربه میتواند به افزایش انعطافپذیری و حرکت بیمار کمک کند. همچنین، علاوه بر تحریک فیزیکی، به بهبود سلامت عاطفی و افزایش حس مثیت کمک میکند.
پارکینسون ارثی است؟
در حال حاضر، دلیل دقیق بروز این بیماری مشخص نشده است و افراد متخصص تصور میکنند که عوامل ژنتیکی و محیطی نقش مهمی در ایجاد این بیماری دارند. محققان در حال انجام مطالعاتی هستند تا علل احتمالی این بیماری مانند افزایش سن و تأثیرات برخی سموم محیطی را تأیید یا رد کنند. یکی از علل اصلی این بیماری، از بین رفتن سلولهای عصبی تولیدکننده دوپامین است. مکانیسم دقیق این از بین رفتن هنوز مشخص نیست، اما ترکیبی از عوامل ژنتیکی و تغییرات محیطی میتوانند باعث آن شوند. در این زمینه، فرض میشود که وجود یک ژن غیرطبیعی در ژنوم افراد ممکن است منجر به بروز این بیماری شود، اما هنوز مستندات کافی برای اثبات ارثیبودن این بیماری وجود ندارد. با این حال، در برخی افراد ممکن است این بیماری به صورت ارثی انتقال یابد. اهمیت این نکته آن است که افراد با سنین کمتر ممکن است با احتمال بیشتری بیماری را از اقوام خود به ارث برند. همچنین، بعضی افراد با علائم مشابه این بیماری ممکن است بیماری دیگری داشته باشند که با آزمایشات مشخص میشود. همانطور که اشاره شد، محققان بر این باورند که عوامل محیطی نیز میتوانند بر این بیماری تأثیر بگذارند. استفاده از علفکشها در کشاورزی، مواد شیمیایی دفع آفات و آلودگی هوا ناشی از ماشینهای دودزا، ترافیک و فعالیتهای صنعتی ممکن است عواملی باشند که احتمال ابتلا به این بیماری را افزایش دهند. به همین دلیل، نقش محیط در ایجاد این بیماری همچنان موضوعی برای تحقیقات است.
بیماری پارکینسون در جوانان، میانسالان و سالمندان
این بیماری با علائمی مانند لرزش، افت حرکتی، سفتی عضلات و مشکلات تعادل همراه است. این بیماری معمولاً در سنین بالاتر شروع میشود، اما در برخی از موارد میتواند در سنین جوانی نیز ظاهر میشود. این بیماری به طور عمده در افراد بالای ۵۰ سال ایجاد میشود، و با پیشرفت سن، شدت و پیشرفت این بیماری تدریجاً افزایش مییابد. در اغلب موارد، مشاهده علائم بیماری در افراد زیر ۵۰ سال و زیر ۲۰ سال بسیار نادر است. این وضعیت که به پارکینسون جوانان معروف است، بیشتر به دلیل اختلالات ژنتیکی ایجاد میشود. البته باید توجه داشت که در مقایسه با بسیاری از بیماریهای دیگر که ژنتیک در آنها نقش بسیار دارد، نقش ژنتیک در این بیماری ضعیفتر است. به همین دلیل، غربالگری ژنتیکی برای بررسی ابتلا به این بیماری کمتر رایج است. تحقیقات بیشتر در زمینه ارتباط این بیماری با عوامل ژنتیکی و زمینههای مختلف سنی در حال ادامه است تا تازهترین دستاوردها در این زمینه به دست آید.
سطحهای مختلف و انواع بیماری پارکینسون
در مراحل اولیه این بیماری، درمان فعلی میتواند به کنترل علائم کمک کند؛ اما با پیشرفت بیماری، اغلب اثربخشی درمانها کاهش مییابد. نشانههای ابتدایی این بیماری معمولاً با ناتوانی در انجام فعالیتهای روزانه و ایجاد مشکلات در کارهای روزمره همراه است. در ادامه به بررسی انواع مراحل این بیماری خواهیم پرداخت.
مرحله ابتدایی: لرزش و ضعف موضعی
در این مرحله، لرزش معمولاً یک سمت بدن، یک دست یا یک پای فرد را تحت پوشش قرار میدهد. ضعف، درد مفاصل و خستگی نیز همراه این لرزش ممکن است باشد.
مرحله میانی: سفتی، کندی و مشکلات حرکتی
در این مرحله، سفتی و کندی عضلات بیشتر میشود. افراد ممکن است با مشکلات در انجام کارهای روزمره، مانند نوشتن یا مسواکزدن روبهرو شوند. تغییر در نوشتار و مشکلات تعادلی نیز از دیگر علائم این بیماری است.
مرحله پیشرفته: افزایش علائم و ناتوانی
در این مرحله، علائم افزایش مییابند. لرزش بدن شدیدتر میشود و انقباضات عضلات نیز افزایش مییابند. فرد ممکن است نیاز به ویلچر داشته باشد و در موارد خاص، به بستریشدن مجبور باشد. این مرحله پس از مدت طولانی از تشخیص بیماری بروز میکند. این مراحل نشاندهنده تدریجی بودن پیشرفت این بیماری میباشد که از لرزش اولیه تا ناتوانی وابسته به مراحل مختلف زندگی فرد است. علاوه بر سطوح مختلف این بیماری، موارد نادری نیز وجود دارند که منجر به ایجاد انواع خاصی از پارکینسونیسم میشوند. پارکینسونیسم بهعنوان یک اصطلاح کلی برای توصیف علائمی مانند لرزش، کندی حرکت و سفتی عضلات در افراد استفاده میشود. پارکینسون، که شاید شناختهشدهترین نوع پارکینسونیسم است، یکی از این موارد است. در ادامه، به انواع نادر دیگر با علل خاصی که سبب ایجاد آنها میشود، اشاره میکنیم.
پارکینسون ناشی از دارو
این نوع پارکینسونیسم بعد از مصرف برخی داروها ایجاد میشود، بهویژه داروهای ضد روانپریشی. علائم معمولاً پس از قطع مصرف داروها ظاهر میشوند.
اختلالات پیشرونده در مغز
بیماریهایی مانند پیشرفت آتروفی پیشرونده سیستمهای مختلف، فلج پیشرونده هستهای و کورتیکوبازال دژنراسیون (CBD) از این دست موارد هستند. CBD یک بیماری نادر و پیشرونده است که سیستم اعصاب مرکزی را تخریب میکند.
بیماریهای عروق مغزی
بیماریهایی که با سکتههای کوچک در بخشهای مختلف مغز همراه است میتوانند منجر به پارکینسونیسم شوند.
راههای پیشگیری از ابتلا به بیماری پارکینسون
تأثیر غذاها بر بیماری پارکینسون
برخی تحقیقات نشان میدهد که نوع غذای مصرفی میتواند بر میزان مقاومت بدن در برابر این بیماری تأثیرگذار باشد. افرادی که از میوهها، سبزیجات متنوع و غنی از فیبر استفاده میکنند، به نظر میرسد میزان مقاومت بیشتری در برابر این بیماری داشته باشند. همچنین، مصرف روغنهای حاوی امگا ۳ و ماهی در رژیم غذایی میتواند به عنوان یک عامل محافظتی در این خصوص مطرح شود.
تأثیر گوشت قرمز و لبنیات
مصرف زیاد گوشت قرمز و فرآوردههای لبنی ممکن است باعث افزایش خطر ابتلا به این بیماری شود. بنابراین، مدیریت مصرف این مواد نیز از اهمیت ویژهای برخوردار است.
تحقیقات بیشتر
گرچه هنوز راهکارهای قطعی برای جلوگیری از این بیماری کشف نشده است، اما تغییرات در رژیمغذایی میتواند نقش مهمی در مقاومت بدن نسبت به این بیماری ایفا کند. تحقیقات بیشتر در این زمینه نیاز است تا بتوانیم راهکارهای موثرتری برای پیشگیری از این بیماری را ارائه دهیم.
تشنج چیست؟ علائم و درمان آن
تشنج یا Seizures یک پدیده عصبی پیچیده است که میتواند در هر سن، جنس و پیشزمینهای بروز کند. دورههای حملات شامل فعالیت الکتریکی غیرطبیعی در مغز میشود و طیف وسیعی از علائم را ایجاد میکند که از یک فرد به فرد دیگر متفاوت است. در این مقاله، ما اطلاعات بسیار کامل و جامعی را درباره تشنج در اختیار شما قرار میدهیم و سعی میکنیم تمام جنبههای این عارضه پیچیده را بررسی کنیم. این مطلب جنبه آموزشی و اطلاع رسانی دارد، در صورت مشکل به دکتر مغز و اعصاب مراجعه کنید.
تشنج چیست؟

تشنج یک موج ناگهانی و کنترلنشده فعالیت الکتریکی در مغز است که منجر به اختلال موقتی در عملکرد طبیعی مغز میشود. این تخلیه الکتریکی غیرطبیعی میتواند منجر به علائم مختلفی شود؛ از تغییر هوشیاری و رفتارهای غیرعادی گرفته تا لرزش و اسپاسم عضلانی. حملات ممکن است یکبار اتفاق بیفتد، اما اگر دوباره تکرار شود، ممکن است فرد، مبتلا به صرع (یک اختلال عصبی مزمن که با تشنجهای مکرر مشخص میشود) تشخیص داده شود.
علل تشنج
درک علل حملات برای تشخیص دقیق و مدیریت موثر آن بسیار مهم است. تشنج میتواند توسط عوامل مختلفی ایجاد شود و شناسایی علت زمینهای برای ارائه درمان مناسب ضروری است. در اینجا برخی از دلایل رایج این اختلال را بررسی میکنیم.
صرع (Epilepsy)
صرع علت اصلی تشنجهای مکرر است. این عارضه یک اختلال عصبی مزمن است که با عدمتعادل در فعالیت الکتریکی مغز مشخص میشود. اگرچه علت دقیق صرع اغلب ناشناخته است، اما میتواند تحتتأثیر عوامل ژنتیکی، آسیبهای مغزی یا ناهنجاری در ساختار مغز قرار گیرد.
آسیبهای مغزی (Brain Injuries)
صدمات تروماتیک مغزی ناشی از تصادف، افتادن یا سایر اشکال ضربه به سر میتواند خطر Seizures را افزایش دهد. تأثیر ضربه بر ساختار یا عملکرد مغز ممکن است منجر به تخلیه الکتریکی غیرطبیعی شود و Seizures را ایجاد کند.
عفونت (Infections)
عفونتهایی که بر مغز تأثیر میگذارند، مانند مننژیت یا آنسفالیت، میتوانند باعث حملات شوند. التهاب ناشی از این عفونتها میتواند فعالیت طبیعی مغز را مختل کند.
اختلالات متابولیک (Metabolic Disorders)
برخی از اختلالات متابولیک، مانند هیپوگلیسمی یا عدمتعادل در الکترولیتها، میتوانند باعث تشنج شوند. نوسانات سطح قند خون یا الکترولیتهای ضروری مانند سدیم و کلسیم میتواند بر ثبات الکتریکی مغز تأثیر گذاشته و سبب حمله شود.
عوامل ژنتیکی (Genetic Factors)
برخی از افراد ممکن است استعداد ژنتیکی برای حملات داشته باشند. برخی مشکلات ژنتیکی یا جهشها میتوانند احتمال Seizures را افزایش دهند.
تومورهای مغزی (Brain Tumors)
وجود تومورها در مغز میتواند در عملکرد طبیعی این ارگان اختلال ایجاد کرده و باعث حملات شود. محل و اندازه تومور نقش بهسزایی در بروز تشنج دارد.
قطع برخی از داروهای خاص (Drug Withdrawal)
قطع ناگهانی برخی داروها، بهویژه داروهایی که بر سیستم عصبی مرکزی اثر میگذارند، میتواند منجر به حملات شود. این مشکل اغلب در افراد وابسته به موادی مانند الکل یا بنزودیازپینها مشاهده میشود.
انواع تشنج
حملات میتواند بهاشکال مختلف ظاهر شود که هر کدام ویژگیها و علائم مشخصی دارند. درک انواع مختلف Seizures برای تشخیص دقیق و درمان مناسب بسیار مهم است. در اینجا چند نوع رایج از این عارضه را بررسی میکنیم.
تشنج عمومی (Generalized Seizures)
این تشنجها هر دو طرف مغز را تحتتأثیر قرار میدهند و معمولاً سبب از دستدادن هوشیاری میشوند. انواع تشنج عمومی عبارتند از:
- حملات تونیک-کلونیک (Tonic-Clonic Seizures): با سفتشدن (فاز تونیک) و بهدنبال آن تکانخوردن ریتمیک (فاز کلونیک) مشخص میشود.
- حملات ابسنس (Absence Seizures): دورههای کوتاه خیرهشدن یا نبودن در حال، که اغلب به دلیل ماهیت ظریف آنها مورد توجه قرار نمیگیرد.
تشنج کانونی یا جزئی (Focal Seizures)
حملات کانونی از ناحیه خاصی از مغز منشأ میگیرد و ممکن است شامل از دست دادن هوشیاری باشد یا نباشد. انواع تشنج کانونی عبارتند از:
- حملات کانونی ساده (Simple Partial Seizures): شامل حرکت یا اختلالات حسی بدون از دستدادن هوشیاری است.
- حملات کانونی پیچیده (Complex Partial Seizures): شامل تغییر هوشیاری است و ممکن است منجر به حرکات تکراری و بیهدف شود.
تشنج عمومی ثانویه (Secondary Generalized Seizures)
این حملات در ناحیه خاصی از مغز شروع میشوند، اما سپس به کل مغز گسترش مییابند. آنها اغلب بهعنوان تشنج کانونی شروع شده و بهنوع عمومی تبدیل میشوند.
تشنج آتونیک (Atonic Seizures)
حملات آتونیک که به.عنوان حملات قطرهای (drop attacks) نیز شناخته میشود، شامل ازدستدادن ناگهانی تون عضلانی است که منجر به سقوط یا افتادن فرد میشود.
تشنج میوکلونیک (Myoclonic Seizures)
با تکان یا انقباضات ناگهانی و مختصر عضلانی مشخص میشود. این حملات میتوانند بر گروههای عضلانی خاصی تأثیر گذاشته یا کل بدن را درگیر کنند.
تشنج کلونیک ((Clonic Seizures
در حملات کلونیک، حرکات ریتمیک و مکرر در عضلات وجود دارد. این تشنجها اغلب مرحله تونیک را در تشنجهای تونیک-کلونیک بروز میدهند.
تشنج در کودکان

حملات در کودکان میتواند از نظر تظاهر و تاثیر بسیار متفاوت باشد. انواع خاصی از تشنج بیشتر در جمعیت کودکان مشاهده میشود و رویکرد تشخیص و درمان ممکن است متفاوت باشد. ملاحظات کلیدی در ایجاد این حملات در کودکان بهشرح زیر هستند:
تب بالا
کودکان خردسال، به ویژه در سنین 6 ماه تا 5 سال، ممکن است دچار تشنجهای ناشی از تب بالا شوند که در اثر افزایش سریع دمای بدن در طول یک بیماری ایجاد میشود که معمولاً ناشی از عفونت است.
عوامل ژنتیکی
برخی از کودکان ممکن است استعداد ژنتیکی برای حملات داشته باشند. برخی مشکلات، تغییرات ژنتیکی یا جهشها میتوانند حساسیت به حملات را بهخصوص در کوکان کوچکتر بیشتر کند.
اختلالات رشدی
کودکان مبتلا به اختلالات رشدی مانند طیف اختلال اوتیسم یا فلج مغزی ممکن است در معرض خطر بیشتری برای این حملات باشند.
صدمات هنگام تولد
عوارض حین زایمان که منجر به کمبود اکسیژن یا ضربه به مغز نوزاد میشود، میتواند منجر به افزایش احتمال حملات در دوران نوزادی یا کودکی شود.
عفونتها
عفونتهایی که بر سیستم عصبی مرکزی تأثیر میگذارند، مانند مننژیت یا آنسفالیت، میتوانند منجر به حملات در کودکان شوند.
اختلالات متابولیک
برخی از اختلالات متابولیک که فرآیندهای شیمیایی طبیعی را در بدن مختل میکنند، میتوانند باعث حمله شوند.
جراحت سر
ضربه به سر، که اغلب با تصادف یا سقوط اتفاق میافتد، میتواند باعث آسیب ساختاری به مغز و افزایش خطر حملات شود.
قطع دارو
نوزادان متولدشده از مادرانی که در دوران بارداری از داروهای خاصی استفاده کردهاند، ممکن است دچار تشنج شوند. علاوه بر این، ترک دارو در کودکان نیز میتواند منجر به حملات مکرر شود.
علت تشنج در جوانان چیست؟

نوجوانی دوره رشد سریع جسمی، عاطفی و عصبی است. اگرچه بسیاری از افراد در این گروه سنی از سلامت خوبی برخوردار هستند، برخی دیگر ممکن است مشکلات مختلفی از جمله تشنج را تجربه کنند که چالشهای منحصربهفردی را در این مرحله حیاتی از زندگی برای آنها ایجاد میکند. علل تشنج در نوجوانی شامل موارد زیر است:
صرع (Epilepsy)
صرع در نوجوانی ممکن است ایدیوپاتیک (با علت ناشناخته) یا مرتبط با عوامل ژنتیکی، آسیبهای مغزی یا عفونت باشد.
تغییرات هورمونی (Hormonal Changes)
بلوغ باعث تغییرات هورمونی قابلتوجهی میشود که میتواند بر عملکرد مغز تاثیر بگذارد. در برخی از نوجوانان، نوسانات هورمونی ممکن است به شروع حملات کمک کند.
آسیبهای مغزی (Brain Injuries)
آسیبهای مغزی ناشی از ضربه مغزی در دوران نوجوانی، چه به دلیل حوادث ورزشی باشد و یا تصادفات، میتواند خطر حملات را افزایش دهد.
عوامل ژنتیکی (Genetic Factors)
برخی از نوجوانان ممکن است به دلیل استعداد ژنتیکی زمینه تشنج داشته باشند.
عفونتها (Infections)
عفونتهایی که بر مغز تأثیر میگذارند، مانند آنسفالیت یا مننژیت، میتوانند منجر به حملات شوند. نوجوانان ممکن است در معرض این عفونتها قرار بگیرند و سلامت عصبی آنها دچار مشکل شود.
کمخوابی و استرس (Sleep Deprivation and Stress)
تغییرات سبک زندگی و فشارهای تحصیلی در دوران نوجوانی میتواند بهعواملی مانند کمبود خواب و استرس کمک کند که خود ممکن است آستانه حملات را کاهش دهند.
تاثیر تشنج نوجوانی بر زندگی روزمره نوجوان
این حملات در افراد نوجوان، میتواند تاثیرات زیادی را بر زندگی روزمره آنها بگذارد. برخی از این تاثیرات بهشرح زیر هستند.
مشکلات تحصیلی
حملات میتواند تمرکز و یادگیری را مختل کرده و مشکلات تحصیلی مختلفی را برای نوجوانان ایجاد کند. ارتباط منظم بین معلمان، کادر درمان و والدین برای ارائه حمایتهای لازم، ضروری است.
تأثیرات اجتماعی و عاطفی
نوجوانان ممکن است به دلیل انگ مرتبط با تشنج، چالشهای اجتماعی و عاطفی مختلفی را تجربه کنند. مشاوره، کمپینهای درمان جمعی و دوستان خوب میتواند درک و پذیرش آنها را تقویت کند.
محدودیتهای رانندگی
در بسیاری از نقاط جهان، افراد با سابقه تشنج با محدودیتهایی در رانندگی مواجه میشوند که بهطور بالقوه بر استقلال آنها تاثیر میگذارد. نوجوانانی که دچار حمله میشوند، ممکن است برای رانندگی در سالهای بعد، با محدودیتهایی روبرو شوند.
پایبندی به درمان
نوجوانان ممکن است با مصرف دارو مشکل داشته باشند. این امکان وجود دارد که نخواهند دارو بخورند و یا در دوز و زمان مصرف داروها سهلانگاری کنند. والدین و مربیان باید در این زمینه دقت لازم را داشته باشند.
تشخیص و مدیریت
کنترل و درمان حملات در نوجوانی نیازمند یک رویکرد جامعنگر است. با توجه به چالشهای منحصربهفرد ناشی از عوامل عصبی و روانی، لازم است درمان نوجوانان با هماهنگی کامل کادر درمان، والدین و مربیان پیگیری شود تا این عارضه با کمترین تاثیر بر فرآیند رشد و گذار به دوران بزرگسالی همراه باشد.
منظور از تشنج خفیف چیست؟

حملات خفیف به یک دوره تشنج با تأثیر محدود بر آگاهی و رفتار فرد اشاره دارد. انواع مختلف تشنج را میتوان بهعنوان خفیف توصیف کرد. در اینجا انواع حملات خفیف را بررسی میکنیم.
تشنج جزئی ساده (Simple Partial Seizures)
حملات جزئی ساده که بهعنوان focal onset aware seizures نیز شناخته میشوند، شامل فعالیت الکتریکی غیرطبیعی در ناحیه خاصی از مغز میشوند. این حملات معمولاً منجر به از دست دادن هوشیاری نمیشوند و فرد ممکن است احساسات، حرکات یا حالات تغییریافته را تجربه کند.
حملات ابسنس (Absence Seizures)
حملات ابسنس، خفیف در نظر گرفته میشوند؛ به این معنا که اغلب کوتاه هستند و ممکن است فقط علائم ظریفی مانند خیرهشدن را شامل شوند. با این حال، این حملات باز هم میتوانند بر آگاهی فرد تأثیر گذاشته و بهشکل مکرر رخ دهند.
حملات میوکلونیک (Myoclonic Seizures)
حملات میوکلونیک، که با تکانهای ناگهانی و مختصر عضلانی مشخص میشوند، عموماً خفیف در نظر گرفته میشوند، زیرا شامل از دست دادن طولانیمدت هوشیاری که در سایر انواع تشنج مشاهده میشود، نیستند. اگرچه اصطلاح «خفیف» برای توصیف برخی از حملات استفاده میشود، اما لازم است که توجه داشته باشید که هر تشنجی میتواند تأثیر قابلتوجهی بر زندگی فرد داشته باشد. حتی حملات خفیف ممکن است باعث ناراحتی و اختلال در فعالیتهای روزانه شوند. تشخیص مناسب، درمان و مراقبتهای پزشکی مداوم برای مدیریت موثر این عارضه اهمیت زیادی دارد. نباید خفیفبودن حملات سبب شود آنها را دستکم گرفته و یا در درمان آنها کوتاهی کنید.
عوارض بعد از تشنج

حملات تشنج میتوانند عواقب و عوارض مختلفی را بههمراه داشته باشد که بر سلامت کلی فرد تأثیر میگذارد. درک این عوارض بالقوه برای مراقبت جامع و مدیریت حملات بسیار مهم است.
صدمات و سقوط
حملات میتواند منجر به از دستدادن کنترل عضلانی و هوشیاری شوند که خود میتوانند سبب آسیبهای ناشی از زمینخوردن باشد. افراد ممکن است در اثر حملات دچار کبودی، شکستگی یا صدمات سر شوند که نیاز به مراقبت فوری پزشکی دارد.
وضعیت پستیکتال (Postictal State)
پس از تشنج، افراد ممکن است حالت پستکتال را تجربه کنند که با گیجی، خستگی، سردرد یا درد عضلانی مشخص میشود. این دوره از نظر مدت و شدت متفاوت است و تأثیر آن بر عملکرد روزانه میتواند چالشبرانگیز باشد.
تأثیر عاطفی و روانی
حملات ممکن است باعث ایجاد چالشهای عاطفی و روانی شوند. افراد ممکن است احساس اضطراب، خجالت یا افسردگی کنند؛ بهخصوص اگر حملات در ملاء عام رخ دهد. پرداختن بهتأثیر عاطفی این عارضه برای رسیدگی به سلامت کلی روان بسیار مهم است.
اختلال شناختی
حملات مکرر، بهویژه اگر کنترلنشده باشد، میتواند سبب اختلال شناختی شود. ممکن است مشکلات حافظه، کمبود توجه و مشکلات یادگیری ایجاد شود که بر عملکرد تحصیلی و شغلی فرد تأثیر میگذارد.
انگ اجتماعی
حملات میتواند سبب انگ اجتماعی شود و منجر به انزوا و احساس بیکفایتی گردد. افزایش آگاهی و تقویت درک در جوامع میتواند به کاهش انگ مرتبط با صرع و تشنج کمک کند.
خطر ابتلا به صرع
حملات طولانیمدت یا متعدد که پشت سر هم رخ میدهند میتوانند منجر به بیماری صرع شوند. این وضعیت نیاز به مداخله فوری برای جلوگیری از عوارض جدی از جمله آسیب مغزی دارد.
تشنج چگونه تشخیص داده میشود؟

تشخیص تشنج شامل یک ارزیابی جامع توسط پزشک متخصص برای تعیین نوع، علت و مدیریت مناسب عارضه است. فرآیند تشخیص معمولاً شامل موارد زیر است:
سابقه بالینی
جمعآوری تاریخچه دقیق پزشکی ضروری است. اطلاعات در مورد دفعات، مدت و ویژگیهای حملات و همچنین، هرگونه محرک احتمالی، بینشهای مهمی را ارائه میدهد.
معاینه جسمی
یک معاینه فیزیکی کامل، با تمرکز بر ارزیابیهای عصبی، به شناسایی علائم یا علل مرتبط با حملات کمک میکند. این معاینات ممکن است شامل ارزیابی رفلکسها، هماهنگی و عملکردهای حسی باشد.
الکتروانسفالوگرام (EEG)
EEG یک ابزار تشخیصی کلیدی است که فعالیت الکتریکی مغز را ثبت میکند. الگوهای غیرطبیعی یا spikes در EEG میتواند به تایید وجود تشنج و ارائه اطلاعات در مورد نوع آن کمک کند.
تصویربرداری
تصویربرداری از مغز، مانند MRI (تصویربرداری تشدید مغناطیسی) یا CT (توموگرافی کامپیوتری)، برای شناسایی ناهنجاریهای ساختاری، تومورها یا ضایعاتی که ممکن است در حملات نقش داشته باشند، انجام میشود.
آزمایش خون
آزمایش خون ممکن است برای بررسی عوامل متابولیک یا ژنتیکی که میتواند با حملات مرتبط باشد انجام شود. این آزمایشات به رد برخی شرایط و ارائه اطلاعات تشخیصی اضافی کمک میکند.
نظارت تصویری
نظارت تصویری شامل ضبط رفتار فرد در هنگام حملات است. این کار به ارتباط علائم بالینی با یافتههای EEG کمک میکند و به پزشک اجازه میدهد تا انواع مختلف تشنج را از هم تمایز دهد.
تست تحریکی (Provocative Testing)
در برخی موارد، پزشک ممکن است از آزمایشهای تحریکی مانند محرومیت از خواب یا محرکهای بصری خاص برای ایجاد حملات و مشاهده ویژگیهای آنها استفاده کند.
ارزیابی روانشناسی عصب شناختی (Neuropsychological Testing)
ارزیابی روانشناسی عصب شناختی ممکن است برای ارزیابی عملکردهای شناختی و شناسایی هر ناحیه از اختلال مرتبط با حملات انجام شود. در این رویکرد مشترک، متخصصان مغز و اعصاب، صرعشناسان و سایر متخصصان مراقبتهای بهداشتی برای تشخیص دقیق و ارائه برنامه درمانی باهم همکاری میکنند. هدف نه تنها تایید وجود حملات، بلکه تعیین علت آنها و هدایت استراتژیهای مدیریت موثر برای بهبود کیفیت زندگی فرد است.
روشهای درمان تشنج در بزرگسالان
درمان تشنج در بزرگسالان، به ویژه هنگامی که با صرع همراه است، شامل یک رویکرد جامع با هدف کنترل حملات، بهحداقلرساندن عوارض جانبی و افزایش کیفیت کلی زندگی است. انتخاب روشهای درمانی تحتتأثیر عواملی مانند نوع حملات، فراوانی آنها، علت زمینهای و ملاحظات سلامت فردی است.
داروهای ضدصرع
داروهای ضدصرع (AEDs) یا Antiepileptic drugs اولین و رایجترین درمان برای بزرگسالان مبتلا به تشنج است. این داروها با تثبیت فعالیت الکتریکی در مغز عمل میکنند. انتخاب نوع AED بهنوع حملات و پاسخ فردی بستگی دارد و ممکن است بر اساس اثربخشی و عوارض جانبی تغییر یابد.
رژیم کتوژنیک
رژیم کتوژنیک، با چربی زیاد و کربوهیدرات کم، در برخی از بزرگسالان مبتلا
به صرع اثربخشی نشان داده است؛ بهویژه زمانیکه داروها ناکافی هستند. این
رژیم باعث ایجاد حالت کتوز میشود، متابولیسم انرژی مغز را تغییر داده و
دفعات حملات را کاهش میدهد.
 بیشتر بخوانید:سیاتیک چیست؟ علائم و روش های درمان آن
بیشتر بخوانید:سیاتیک چیست؟ علائم و روش های درمان آن
تحریک عصب واگ (VNS)
VNS یا Vagus Nerve Stimulation یک روش جراحی است که شامل کاشت دستگاهی است که عصب واگ را تحریک میکند و میتواند بهطور بالقوه شدت و دفعات حملات را کاهش دهد. این روش برای افراد مبتلا به صرع مقاوم به درمان که بهخوبی به داروها پاسخ نمیدهند، در نظر گرفته میشود.
تحریک عصبی پاسخگو (RNS)
RNS یا Responsive Neurostimulation یک گزینه درمانی پیشرفته است که شامل کاشت دستگاهی است که فعالیت مغز را نظارت میکند. هنگامی که فعالیت غیرطبیعی تشخیص داده میشود، دستگاه، تحریک هدفمند را برای جلوگیری از شروع تشنج انجام میدهد.
جراحی صرع
برای افراد مبتلا به انواع خاصی از تشنج که به دارو مقاوم است، ممکن است جراحی صرع در نظر گرفته شود. این جراحی با حذف یا تغییر بخشی از مغز که مسئول ایجاد تشنج است، انجام میشود و هدف از آن بهبود کنترل حملات بدون آسیبرساندن به عملکردهای حیاتی است.
اصلاح سبک زندگی
سبک زندگی، از جمله الگوهای خواب، مدیریت استرس و اجتناب از محرکهای حملات، نقش مهمی در مدیریت تشنج دارند. اطمینان از خواب کافی، مدیریت استرس، و شناسایی و اجتناب از محرکهای خاص میتواند به کنترل بهتر این عارضه کمک کند.
پیگیری منظم و تنظیم دارو
پیگیری درمان در کنترل این عارضه بسیار مهم است. لازم است بیمار در جلسات منظمی ویزیت شده و داروها و سایر اقدامات درمانی مورد نیاز مجددا تنظیم گردد. این پیگیری بهکنترل حملات کمک میکند و در عین حال عوارض جانبی را بهحداقل میرساند.
روشهای درمان تشنج در کودکان
درمان این عارضه در کودکان نیازمند رویکردی مدبرانه و فردی با در نظر گرفتن عواملی مانند سن کودک، سلامت کلی و تأثیر حملات بر رشد و زندگی روزمره است.
داروهای ضدصرع
مشابه بزرگسالان، داروهای ضدصرع اغلب اولین خط درمان برای این عارضه در کودکان است. انتخاب دارو بر اساس نوع حملات، سن کودک و عوارض احتمالی انجام میشود. نظارت و تنظیمات منظم برای بهینهسازی درمان ضروری است.
رژیم کتوژنیک
رژیم کتوژنیک را میتوان برای کودکان مبتلا به صرع در نظر گرفت، بهویژه زمانی که حملات بهخوبی با دارو کنترل نمیشود. ترکیب غذاهای پرچرب و کمکربوهیدرات میتواند تأثیر مثبتی بر دفعات حملات داشته باشد.
تحریک عصب واگ (VNS)
VNS ممکن است یک گزینه برای کودکان مبتلا به صرع مقاوم باشد که یک رویکرد غیردارویی برای مدیریت حملات ارائه میدهد. همانطور که اشاره شد، این روش شامل کاشت دستگاهی است که عصب واگ را تحریک میکند.
تحریک عصبی پاسخگو (RNS)
این روش درمانی در کودکان کمتر رایج است. اما تحریک عصبی پاسخگو (RNS) ممکن است برای کودکان مبتلا به صرع کانونی که بهخوبی به داروها پاسخ نمیدهند، در نظر گرفته شود. همانطور که اشاره شد، دستگاه کاشتهشده بر فعالیت مغز نظارت کرده و تحریک هدفمند را انجام میدهد.
جراحی
جراحی یک گزینه بالقوه برای کودکان مبتلا به انواع خاصی از حملات است که بهاندازه کافی به دارو پاسخ نمیدهند. تصمیم برای انجام عمل جراحی پس از بررسی دقیق سلامت کلی کودک و تأثیر بالقوه آن بر عملکردهای شناختی و رشدی انجام میشود.
اصلاح سبک زندگی
اصلاحات سبک زندگی در مدیریت حملات کودکان بسیار مهم است. حفظ الگوهای خواب ثابت، مدیریت استرس، و شناسایی و اجتناب از محرکها به کنترل بیماری کمک میکند.
آموزش و حمایت خانواده
آموزش و حمایت از خانواده کودک جزء جداییناپذیر از مدیریت تشنج کودکان است. اطمینان از اینکه والدین و مراقبان بهخوبی از وضعیت کودک، برنامهدرمانی و موارد اضطراری احتمالی مطلع هستند، مراقبت کلی کودک را بهبود میبخشد.
تفاوت تشنج و صرع چیست؟
اصطلاحات «تشنج» و «صرع» اغلب بهجای یکدیگر استفاده میشوند؛ با این حال، آنها به جنبههای مشخصی از طیف مشکلات عصبی مربوط به فعالیت الکتریکی غیرطبیعی در مغز اشاره دارند.
تشنج (Seizure)
تشنج عبارت است از بروز گذرا علائم و نشانههای ناشی از فعالیت عصبی غیرطبیعی، بیش از حد یا همزمان در مغز. این عارضه میتواند به روشهای مختلفی از جمله حملات، تغییر هوشیاری یا اختلالات حسی ظاهر شود. Seizureها اغلب بر اساس ویژگیها، مانند عمومی یا کانونیبودن، طبقهبندی میشوند و میتوانند در پاسخ به محرکهای خاص رخ دهند و یا بدون هیچ تحریکی ایجاد شوند.
صرع (Epilepsy)
صرع یک اختلال عصبی مزمن است که با تشنجهای مکرر و غیرقابل تحریک مشخص میشود. برخلاف یک حمله منفرد، صرع زمانی تشخیص داده میشود که فرد دو یا چند تشنج بدون تحریک را تجربه کند. صرع میتواند علل مختلفی داشته باشد، از جمله عوامل ژنتیکی، آسیبهای مغزی، عفونتها یا ناهنجاریهای رشدی. ضروری است که پزشک متخصص، صرع را از سایر بیماریهایی که ممکن است باعث حملات شوند، تشخیص دهد.
چگونه به فرد در حال تشنج کمک کنیم؟
دیدن اینکه فردی که دچار حمله شده است میتواند ناراحتکننده باشد؛ اما دانستن اینکه چگونه با آرامش از او حمایت کنیم، بسیار مهم است. در اینجا مراحل کمک به فردی که دچار حمله شده است را بررسی میکنیم.
حفظ آرامش
خودتان را آرام نگه دارید تا بتوانید بر کمککردن به فرد تمرکز کنید. بیشتر حملات کوتاه هستند و خودبهخود برطرف میشوند. بنابراین لازم نیست نگران باشید.
اطمینان از ایمنی بیمار
اگر فرد دراز نکشیده است، او را بهآرامی روی زمین بخوابانید تا از آسیب ناشی از زمینخوردن جلوگیری کنید. محیط اطراف را از نظر وجود هرگونه اجسام تیز یا خطرناک بررسی کنید و اگر چنین اجسامی در محیط هستند، آنها را کنار بگذارید.
قرار دادن چیزی زیر سر بیمار
برای جلوگیری از آسیبدیدگی، یک جسم نرم، مانند یک ژاکت تاشده یا کوسن را زیر سر او قرار دهید.
بیمار را به پهلو بچرخانید
برای کمک به بازشدن راه هوایی و جلوگیری از خفگی، فرد را به پهلو بچرخانید. این کار همچنین، میتواند تخلیه مایعات از دهان را تسهیل کند.
بازکردن دکمه لباسهای تنگ
برای اطمینان از اینکه فرد به راحتی تنفس میکند، لباسهایی که به گردن بیمار فشار وارد میکنند را بیرون آورده و یا دکمه آنها را باز کنید.
زمان تشنج
به زمان شروع حمله توجه کنید. اگر تشنج بیش از پنج دقیقه طول کشید، یا اگر حمله دیگری بلافاصله شروع شد، بهدنبال کمک پزشکی اورژانسی باشید.
حرکات را محدود نکنید
از مهار حرکات فرد خودداری کنید. اجازه دهید تشنج بهطور طبیعی ادامه یابد.
ایجاد اطمینان خاطر
پس از پایان حمله، با آرامش با فرد صحبت کنید. به او کمک کنید تا تواناییهای خود را بازیابد و آرامش خود را حفظ کند.
همراه بیمار بمانید
تا زمانی که فرد کاملا هوشیار شود در کنار او بمانید. برخی از افراد ممکن است پس از حمله احساس سردرگمی یا خستگی کنند.
در صورت نیاز بهدنبال مراقبت پزشکی باشید
اگر اولین حمله فرد است یا اگر مشکل تنفسی دارد، دچار آسیب شده یا اگر تشنج دیگری فوراً بهدنبال اولی رخ داده است، فوراً به دنبال کمک پزشکی باشید.
در برخورد با فرد دچار تشنج باید از انجام چه اقداماتی پرهیز کرد؟
اگرچه کمککردن به بیمار مهم است، اما باید از انجام برخی اقدامات پرهیز کنید تا هم از ایمنی فردی که دچار حمله شده و هم افرادی که به او کمک میکنند، مطمئن شوید.
دستهای بیمار را نگیرید
از مهار حرکات فرد خودداری کنید. اجازه دهید حمله بهطور طبیعی ادامه یابد.
از قراردادن اشیا در دهان بیمار خودداری کنید
این یک تصور اشتباه اما رایج است که افراد فکر میکنند قراردادن اشیا در دهان فرد، از گازگرفتن زبانش جلوگیری میکند. در واقع، این کار میتواند باعث آسیب شود و سبب شکستن دندانها و یا مسدودشدن راههای هوایی گردد.
روی شخص آب نریزید
ریختن آب روی فردی که دچار حمله شده کمکی نمیکند و ممکن است منجر به عوارض بیشتری شود.
خودداری از ترس
اگرچه احساس نگرانی طبیعی است، ترس بیش از حد میتواند توانایی شما را برای حمایت موثر مختل کند. تا حد امکان آرام باشید.
از نیروی اضافی استفاده ننمایید
از اعمال نیروی بیش از حد برای نگهداشتن فرد در جای خود خودداری کنید. اجازه دهید حرکات بدون مداخله غیرضروری رخ دهد.
علت تشنج ناشی از تب چیست؟
حملات ناشی از تب که بهعنوان «تشنج تب» نیز شناخته میشود، نوع خاصی از حملات است که در کودکان رخ میدهد و با تب همراه است. این حملات عمدتاً با افزایش سریع دمای بدن، معمولاً به دلیل عفونت، ایجاد میشوند. عفونتهای رایجی که ممکن است منجر به این عارضه شوند عبارتند از عفونتهای تنفسی، عفونتهای گوش و بیماریهای ویروسی. این حملات معمولاً در کودکان بین سنین 6 ماه تا 5 سال و بهطور ناگهانی رخ میدهد. آنها معمولا کوتاه هستند و چند دقیقه طول میکشند. خطر حملات ناشی از تب، بهجای دمای مطلق، با افزایش سریع دما مرتبط است. این حملات معمولاً خوشخیم در نظر گرفته میشوند و آسیب عصبی طولانی مدت ایجاد نمیکنند.
تشنج در خواب ممکن است؟
حملات میتوانند در طول خواب رخ دهند. به این نوع حملات «تشنجهای شبانه» گفته میشود. آنها انواع مختلفی دارند و شامل حملات کانونی، تشنجهای تونیک-کلونیک ژنرالیزه و انواع جزئی پیچیده هستند. برخی از افراد ممکن است حملاتی داشته باشند که توسط عوامل خاص مرتبط با خواب، مانند محرومیت از خواب، الگوهای خواب نامنظم، یا اختلالات خواب مانند آپنه خواب ایجاد میشود. این حملات میتوانند در هر مرحله از خواب رخ دهد؛ از جمله خواب «حرکت غیرسریع چشم» (NREM) و خواب «حرکت سریع چشم» (REM). نظارت بر الگوهای خواب از طریق ابزارهایی مانند EEG شبانه میتواند به شناسایی حملات کمک کند. از طرف دیگر، صرع شبانه بهشکل خاصی از صرع اطلاق میشود که در آن حملات عمدتاً یا منحصراً در طول خواب رخ میدهد. تشخیص این عارضه بدون استفاده از ابزارهای تشخیصی، ممکن است چالشبرانگیز باشد. افرادی که حملات شبانه را تجربه میکنند باید اقدامات ایمنی مانند استفاده از نردههای تخت و اجتناب از خوابیدن بر روی سطوح مرتفع را در نظر بگیرند.
بعد از تشنج چه اتفاقی میافتد؟
حالت پستکتال (postictal state) به زمان پس از تشنج اشاره دارد. درک آنچه در این مرحله اتفاق میافتد برای ارائه حمایت مناسب و اطمینان از سلامت فردی که دچار حمله شده است، بسیار مهم است.
تغییرات آگاهی
حالت پستکتال اغلب با تغییر در آگاهی همراه است. ممکن است فرد گیج، بیحوصله یا خوابآلود به نظر برسد. این مرحله میتواند از نظر مدتزمان متفاوت باشد و از چند دقیقه تا چند ساعت طول بکشد.
علائم فیزیکی
علائم فیزیکی در حالت پستکتال ممکن است شامل ضعف عضلانی، خستگی، سردرد و درد عضلات باشد. این علائم میتواند احساس خستگی جسمی و روحی را تشدید کند.
تغییرات عاطفی
افراد ممکن است طیف وسیعی از احساسات را در حالت پستکتال تجربه کنند؛ از جمله احساس اضطراب، ناامیدی یا حتی سرخوشی. پاسخهای عاطفی میتواند بهطور گستردهای بین افراد متفاوت باشد.
اختلال حافظه
اختلال حافظه در حالت پستیکتال شایع است. ممکن است فرد در به خاطر آوردن وقایع منتهی به حمله یا خود حمله مشکل داشته باشد.
دوره نقاهت
مدت زمان وضعیت پستکتال متفاوت است و افراد ممکن است برای بهبودی کامل به زمان نیاز داشته باشند. استراحت، هیدراتاسیون و محیطی آرام میتواند به بهبودی کمک کند.
نیاز به پشتیبانی
در طول وضعیت پستکتال، افراد ممکن است نیاز به حمایت داشته باشند. فراهمکردن یک محیط آرام و درک بیمار میتواند بهکاهش اضطراب و سردرگمی او کمک کند.
چگونه میتوانم متوجه شوم که به تشنج مبتلا هستم؟
افراد مبتلا به تشنج یا صرع اغلب میتوانند تا حدودی مشکل خود را تشخیص دهند. میزان آگاهی فرد از بیماری متفاوت است و تا حد زیادی به نوع حملاتی که تجربه میکند و سطح هوشیاری او در طول و بعد از تشنج بستگی دارد.
آگاهی در هنگام حملات
در برخی موارد، افراد در طول انواع خاصی از حملات، که بهعنوان تشنجهای کانونی آگاه یا ساده جزئی (focal aware or simple partial seizures) شناخته میشوند، هوشیار باشند. در این شرایط، فرد تشخیص میدهد که اتفاقی غیرعادی برایش رخ داده است.
آگاهی پستیکال
پس از تشنج، افراد اغلب وارد حالت پستیکال میشوند که میتواند شامل گیجی، خستگی و اختلال حافظه باشد. در این دوره ممکن است متوجه شوند که بهتازگی دچار حمله شدهاند. با این حال، سطح آگاهی و توانایی یادآوری جزئیات میتواند متفاوت باشد.
تشخیص هاله
برخی از افراد هالهها را تجربه میکنند. این هالهها میتوانند بهصورت تغییرات بصری، ادراکات حسی یا تغییرات عاطفی ظاهر شوند. تشخیص این هالهها قبل از شروع حملات، یک هشدار کوتاه به افراد میدهد. توجه به این نکته ضروری است که همه افراد مبتلا به صرع یا تشنج در طول این رویدادها هوشیار نیستند و برخی ممکن است اصلاً حمله را بهخاطر نداشته باشند. علاوه بر این، آگاهی از این عارضه میتواند تحت تأثیر عوامل مختلفی از جمله نوع حملات، سطح هوشیاری فرد در طول رویداد و وجود هالهها قرار گیرد. اگر فردی مشکوک به حمله یا علائم مشابه صرع است، لازم است که بهدنبال ارزیابی پزشکی باشد. ارزیابی کامل توسط یک متخصص مغز و اعصاب یا متخصص صرع میتواند منجر به تشخیص دقیق شود.
آیا میتوان قبل از تشنج متوجه وقوع آن شد؟
برای برخی از افراد مبتلا به این عارضه، بروز علائم هشداردهنده یا «هاله قبل از تشنج» (auras) فرصت ارزشمندی را برای انجام اقدامات پیشگیرانه و افزایش ایمنی کلی فراهم میکند. اگرچه همه افراد این سیگنالهای پیشبینیکننده را تجربه نمیکنند، اما کسانی که این علائم را دارند، میتوانند از آن بهره ببرند و وضعیت خود را برای حملات تنظیم کنند. برخی از علائم یا هالهها بهشرح زیر هستند:
اختلالات بینایی
اختلالات بینایی قبل از حملات، از جمله چشمکزدن چراغها، تاری دید، یا دیدن الگوهای غیرعادی، از علائم هشداردهنده رایج هستند. شناخت این نشانههای بصری میتواند اطلاعات ارزشمندی را در مورد حملات قریبالوقوع در اختیار افراد قرار دهد.
تغییرات حسی
تغییر در ادراک حسی، مانند بوها یا طعمهای عجیب، ممکن است از جمله علائم هشداردهنده باشد. این هالههای حسی، بینشهایی را در مورد حمله آتی ارائه میدهند و امکان آمادهشدن را برای بیمار فراهم میکنند.
تغییرات عاطفی یا شناختی
هالهها میتوانند بهصورت تغییرات احساسی یا شناختی از جمله احساس ترس، دژاوو یا سردرگمی ظاهر شوند. تشخیص این تغییرات در خلقوخو یا الگوهای فکری ممکن است نشانه یک حمله قریب الوقوع باشد.
احساسات فیزیکی
احساسات فیزیکی مانند گزگز، بیحسی یا احساس سنگینی میتوانند به عنوان علائم هشداردهنده محسوب شوند. این احساسات ممکن است در قسمتهای خاصی از بدن رخ دهد و اطلاعات ارزشمندی در مورد محل یا نوع حمله قریب الوقوع ارائه دهد.
تغییرات سیستم خودمختار
تغییرات اتونوم، از جمله تغییرات در ضربان قلب، تعریق، یا علائم گوارشی ممکن است قبل از حملات رخ دهد.
آگاهی زمانی
برخی از افراد ممکن است قبل از وقوع حملات دچار تغییراتی در آگاهی در مورد زمان شوند. این تغییر در ادراک میتواند بهعنوان یک علامت هشداردهنده ارزشمند عمل کند.
نوسانات خلقی
نوسانات خلقی، تغییرات ناگهانی در احساسات، یا احساسات شدید ممکن است در برخی افراد مقدم بر حملات باشد. درک این تغییرات عاطفی به افراد و مراقبان آنها کمک میکند تا حمله احتمالی را پیشبینی کرده و بهطور موثری به آن پاسخ دهند.
هالههای حرکتی
در برخی موارد، هالهها ممکن است شامل حرکتهای پیچیده، مانند رفتارهای تکراری یا خودکارسازی (automatisms) باشد.
سخن آخر
در این مقاله، مسائل مختلف مربوط به صرع و تشنج، از جمله انواع مختلف تشنج (کانونی، عمومی، ابسنس) و وضعیت پستیکال و تشخیص علائم هشداردهنده مانند هالهها را بررسی کردیم. بهطور کلی، توانمندسازی افراد برای تشخیص علائم، جستجوی به موقع تشخیص و همکاری با پزشک برای مدیریت موثر این عارضه بسیار مهم است. همچنین، توجه به این مطلب ضروری است که یک بار تشنج به معنای صرع نیست، بلکه اگر این حملات ادامه یابد و بدون محرک رخ دهد، پزشک متخصص احتمال صرع را تشخیص خواهد داد.